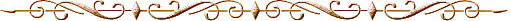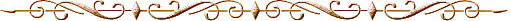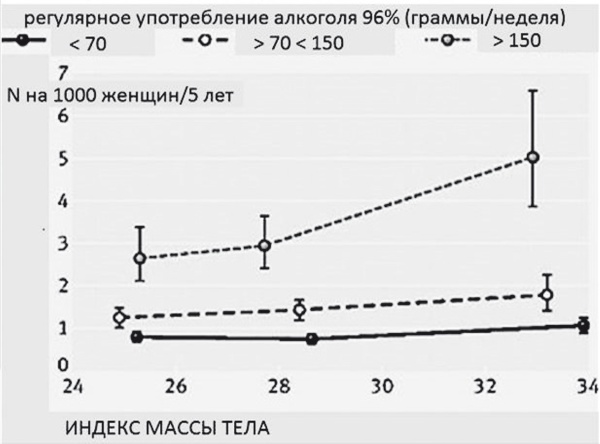
Рис. 37. Риск развития цирроза печени у женщин с сочетанной алкогольно-метаболической этиологией жировой инфильтрации печени (модифицировано по Liu В. et al., 2010) [50]
Таким образом, выяснение характера употребления алкоголя у пациента с вероятным НАЖБП имеет принципиальное значение для оценки этиологии и следовательно прогноза заболевания. В общей практике существует целый ряд технологий для уточнения алкогольного анамнеза (тесты AUDIT, CAGE, LE-GO и др.). Как следует из представленного ниже клинического примера, игнорирование этого важнейшего морбидного фактора может приводить к драматическим последствиям для жизни пациента (рис. 38).
К сожалению, специфичных морфологических признаков НАЖБП/НАСГ, как и клинических симптомов, не существет. При доступности гистологической диагности диагноз НАЖБП считается сомнительным в случае выявления в биоптате печени мелкокапельного стеатоза, преобладания портального воспаления и/или фиброза над лобулярным, признаков поражения желчных протоков, веноокклюзионной болезни.
Заключительный клинический диагноз:
Основное заболевание:
1. ИБС. Мерцательная аритмия, пароксизмальная форма.
2. Прогрессирующая дисциркуляторная энцелопатия.
Фоновое заболевание: Сахарный диабет, впервые выявленный, средней тяжести.
Артериальная гипертония, 2 стадии. Атеросклероз церебральных сосудов, аорты.
Осложнения: отек головного мозга.
Сопутствующие заболевания: микроцитарная анемия, 2 ст.

Хронический стеатогепатит
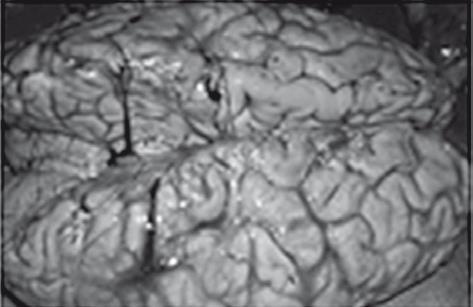
Отек головного мозга
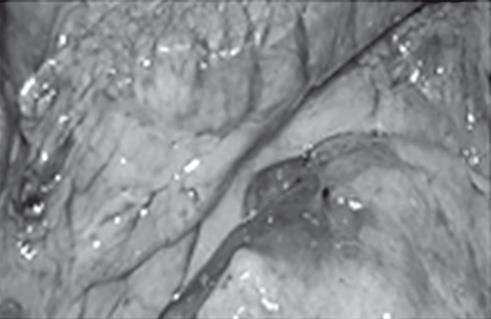
Индуративный панкреатит
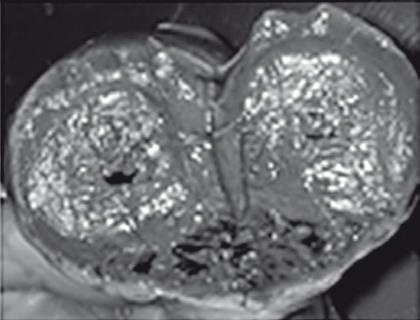
Гипертрофия миокарда
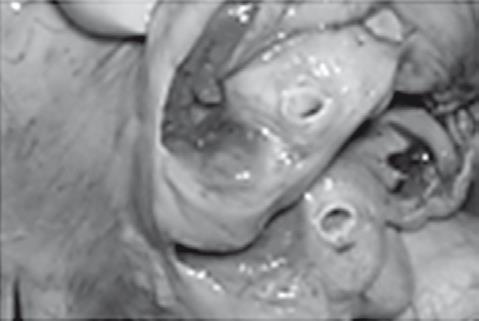
Минимальный левого желудочка коронарный атеросклероз
Рис. 38. Летальный случай пациентки с острым отравлением алкоголем
Характерными находками, позволяющими при гистологическом исследовании заподозрить алкогольную этиологию стеатоза и гепатита, являются:
✓ неоднородность стеатоза ткани;
✓ тельца Меллори (гиалин);
✓ признаки холестаза;
✓ перивенулярный склероз;
✓ алкогольная гидропическая дистрофия.
Глава 9
Лечение НАЖБП
Лечение НАЖБП, как и ее ранняя диагностика, является прерогативой врача общей практики, поскольку нацелено на модификацию образа жизни и преимущественно нелекарственные методы воздействия. Согласно международному консенсусу «…в настоящее время лекарственной терапии НАЖБП/НАСГ, эффективность которой подтверждена в РКИ, не существует».
Ключом к лечению НАЖБП/НАСГ являются ранее выявление болезни и модификация нездорового образа жизни пациентов (уровень доказательности А1):
✓ снижение веса само по себе или в сочетании с увеличением физической активности уменьшает жировую инфильтрацию печени при НАЖБП (уровень доказательности А1);
✓ коррекция диеты предполагает уменьшение калорийности рациона, исключение жареного и продуктов с фруктозой (уровень доказательности В1);
✓ состав макро нутриентов рациона должен соответствовать Средиземноморской диете (уровень доказательности В1) [47, 51].
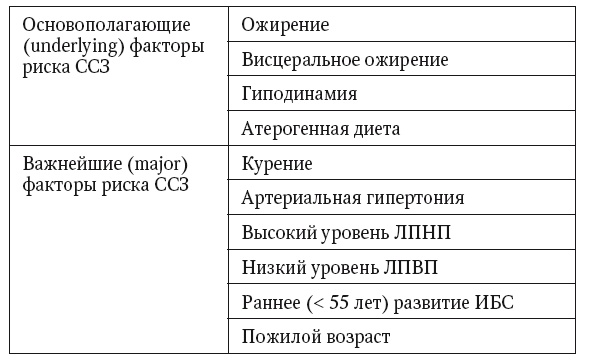
Даже при беглом взгляде становится понятно, что указанная стратегия у пациентов с НАЖБП направлена на те же факторы образа жизни, которые указаны для таргетного воздействия в международных программах по профилактике ССЗ (табл. 3).
Таблица 3
Факторы риска ССЗ (ATP III, 2004)

Выполнение указанных выше рекомендаций кажется простым и очевидным, однако на практике встречает значительные трудности. Прежде всего, вследствие отсутствия конкретных знаний и единой стратегии нутрицевтической терапии, и, во-вторых, в связи с низкой комплаентностью больных в отношении изменения пищевого поведения. Между тем, у пациентов с НАЖБП выялены специфические паттерны пищевого поведения, которые на фоне «западного городского образа жизни и питания» неуклонно ведут к набору веса и требуют направленной коррекции в любом возрасте (табл. 4) [52–54].
Согласно современным научным данным, основная цель коррекции пищевого поведения при НАЖБП — снижение массы тела на 5-10 % до (ИМТ<25 kg/m2). Для достижения целевого уровня ИМТ калорийность рациона пациентов с НАЖБП не должна превышать калорийности рациона 1700–2000 ккал/сутки [55]. Рацион пациента с НАЖБП должен содержать не более 40–45 % углеводных калорий от суточной калорийности и не включать легко усваиваемых простых углеводов (продуктов с высоким гликемическим индексом) — прежде всего, содержащих глюкозу и фруктозу [56, 57].
Таблица 4
Нарушения пищевого поведения у пациентов с НАЖБП модифицировано по Yasutake К., et al., [52]

Рацион должен содержать сложные углеводы и не менее 50 г/сут растительной клетчатки (по сухому веществу) [56–58]. Позитивное действие непереваривамои растительной клетчатки включает множество аспектов, важнейшие из которых для НАЖБП:
1) стимуляция гастроинтестинального транзита химуса и вследствие этого — замедление липолиза алиментарного жира и уменьшение всасывания ЖК, холестерина и углеводов;
2) желчегонное дейстивие и активация энтерогепатической циркуляции желчных кислот (оборот желчных кислот между печенью и кишечником до 30 раз в сутки) [59, 60].